Гемолитическая болезнь новорожденных (другое название эритробластоз) возникает на фоне несовместимости материнской крови с кровью плода по ряду факторов. Заболевание очень серьезное, поскольку развивается зачастую еще во внутриутробный период и может приобретать различные формы, но итог запущенного состояния один — гемолиз эритроцитов и гибель плода (или новорожденного).
Гемолиз эритроцитов — это разрушение мембраны красных кровяных клеток с выбросом гемоглобина в плазму. Сам по себе это процесс нормален, поскольку по прошествии 120 суток заканчивает жизненный цикл эритроцита. Однако если при определенных обстоятельствах происходит патологическое разрушение, сбивается весь механизм работы кровеносной системы. Освобожденный гемоглобин в большом количестве при попадании в плазму является ядом, поскольку перегружает организм высоким содержанием билирубина, железа и т. п. Кроме того, он приводит к развитию анемии.
Если билирубина в токсичной форме высвобождается слишком много, страдают органы, принимающие участие в его преобразовании и выведении
Свободный билирубин из крови попадает в печень, где происходит его конъюгация, иными словами, обезвреживание. Но когда его много, печень просто не успевает перерабатывать большое количество. В результате нейротоксичная форма этого особого пигмента кочует от одного органа к другому, замедляя окислительные процессы и вызывая разрушительные изменения в тканях и органах на клеточном уровне вплоть до их уничтожения.
При концентрации выше 340 мкмоль/л билирубин проходит через гематоэнцефалический барьер, изменяя мозговые структуры. Недоношенным детям достаточно концентрации 200 мкмоль/л. Так развивается билирубиновая энцефалопатия, отравляющая мозг и ведущая к последующей инвалидизации.
Также болезни присуще так называемое экстрамедулярное кроветворение — процессы, при которых кровь образуется не в тканях костного мозга, а в других органах: печени, селезенке, лимфоузлах. Из-за этого происходит увеличение вышеупомянутых органов, одновременно с нехваткой таких важных микроэлементов, как цинк, кобальт, железо и медь. Эритроцитарные продукты распада «оседают» в клетках поджелудочной железы, почек и других органов.
Причины развития гемолиза
Виной прогрессирования гемолитической болезни новорожденных, как правило, становится несовместимость крови мамы и малыша по резус-фактору или по причине ABO-конфликта. Но даже с такими сложившимися генетическими комбинациями (суть проблемы мы сейчас подробно рассмотрим) гемолиз эритроцитов происходит не более чем в 6 случаях из 100. Это означает, что есть смысл бороться за жизнь ребенка, и эффективные методы лечения существуют. Поговорим детальнее о распространенных несовместимостях по крови.
Конфликт по системе ABO
Как известно, по системе ABO существует 4 комбинации, составляющие 4 группы крови. Так вот, если у матери O (I) группа крови, а у будущего ребенка II или III, возможен иммуноконфликт «антиген-антитело». Хотя принято считать, что «вражда» по системе ABO случается чаще резус-конфликта, гемолитическая болезнь новорожденных в данном случае проходит гораздо легче, а иногда едва заметна, так что ее не всегда диагностируют.
Резусный конфликт
Резус-фактор может быть либо положительным, либо отрицательным, и обозначается соответственно Rh+ и Rh-. Наличие или отсутствие этого фактора (некоего антигена D на поверхности эритроцитов) никак не влияет на здоровье его обладателя и саму жизнь, за исключением единственной ситуации: если речь идет не о женщине с отрицательным резусом, вступившей в брак и желающей иметь детей от резус-положительного отца. Тогда возрастает риск осложненных беременностей и вынашивания плода.
Резус-конфликт проявляет себя, когда у женщины кровь Rh-отрицательная, а у ее будущего ребенка Rh-положительная. Откуда же такая вражда? В момент попадания резус-положительной крови плода в кровяное русло матери с отрицательным резусом, иммунная система женщины подает сигнал тревоги о вторжении «чужаков», поскольку ее организм не знаком с белком системы резус. Вырабатываются антитела, направленные на уничтожение «врага», которым оказывается… кровь собственного ребенка!
Первая беременность обычно проходит без сложностей, поскольку иммунная система мамы еще не сенсибилизирована и антитела вырабатываются в малом количестве. Но есть ситуации, в которых риск резус-конфликта высок. К ним относятся:
- вторые и последующие роды (с каждым разом риск конфликта увеличивается);
- внематочная беременность;
- первая беременность закончилась выкидышем или абортом;
- переливание ранее Rh-положительной крови, причем срок давности не играет никакой роли.
Бывают ситуации, когда мать и ребенок становятся «кровными врагами»
Утешает то, что 85% людей белой расы имеют положительный резус.
Характер заболевания и симптоматика
Существует несколько форм течения гемолитической болезни новорожденных:
- Анемическая. Наиболее благоприятная в отношении тяжести заболевания, поскольку оказывает минимальное повреждающее действие на плод. Анемия, как правило, диагностируется не сразу, а лишь на 15-20 день после рождения. Бледнеют кожные покровы, повышен уровень несвязанного билирубина, но в целом состояние ребенка удовлетворительное и хорошо поддается лечению.
- Отечная. Самый тяжелый вариант течения болезни, встречающийся в 2% случаев. Развитие начинается еще в утробе матери и часто заканчивается гибелью ребенка. Если ему удается выжить, состояние очень тяжелое: анемия резко выражена, границы сердца, селезенки, печени и других органов увеличены, присутствует дефицит альбумина. Масса тела новорожденного в 2 раза превышает показатели нормы. Подкожно-жировая клетчатка отечна, ребенок нередко рождается с плевритом, перикардитом, асцитом.
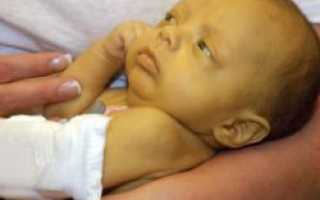
- Желтушная. Возникает на фоне билирубиновой интоксикации и характеризуется насыщенным желтушным оттенком кожи, который виден сразу при рождении или через 24 часа. По тому, как быстро проявилась желтушка, судят о тяжести заболевания. Рождение младенца чаще всего происходит от преждевременных родов. В случае формирования ядерной желтухи наблюдаются судороги, рвота, частые срыгивания, новорожденный вялый, плохо развит сосательный рефлекс. При билирубиновой энцефалопатии страдает ЦНС, что впоследствии отражается на психическом развитии малыша.
Диагностика
При постановке беременной женщины на учет в первую очередь определяется ее группа крови и резус-фактор. Будущие мамочки с отрицательным резусом находятся под особым, пристальным вниманием акушеров. Такое же обследование проходит будущий отец. У женщины подробно спрашивают о предыдущих беременностях, как они протекали, были ли выкидыши, прерывания беременности и т. п.
Беременной женщине обязательно нужно вовремя обследоваться и сдавать необходимые анализы
У Rh-отрицательных мамочек как минимум три раза за период беременности берут кровь на определение титра противорезусных антител. Если есть подозрение на иммуноконфликт, проводят амниоцентез (метод исследования околоплодных вод), благодаря которому получают данные об оптической плотности билирубина плода, и концентрации других элементов). Иногда прибегают к кордоцентезу.
Проводя УЗИ-обследование, особое внимание обращают на возможное утолщение плаценты, скорость ее роста, наличие многоводия, асцита, расширение границ печени и селезенки. Все это в совокупности может указывать на отечность плаценты и развитие гемолитической болезни. А проведение кардиотокографии позволяет оценить сердечную деятельность и выявить возможную гипоксию.
После рождения диагностика заболевания основывается на видимых проявлениях (желтушность покровов, анемические состояния) и на данных результатах анализов в динамике. Например, оценивают содержание билирубина и гемоглобина в пуповинной крови, наличие (или отсутствие) эритробластов.
Лечение
Основной целью при гемолитических проявлениях является антитоксическая терапия, то есть выведение из организма малыша токсических веществ, в частности, свободного билирубина.
Весьма эффективна фототерапия. Метод основан на наблюдениях, согласно которым под действием дневного света желтушность кожи (признак гипербилирубинемии) значительно уменьшается за счет распада и выведения неконъюгированного билирубина.
Для проведения процедуры используют люминесцентные лампы с синим, белым и сине-белым светом. Назначая сеансы фототерапии, учитывают не только билирубиновый уровень, но и массу тела, а также возраст новорожденного. Во время сеанса малыш находится либо в специальной кроватке с обогревом, либо в инкубаторе. Каждые 8-12 часов делается забор крови для лабораторного контроля билирубина.
После начала широкого применения фототерапии необходимость в заменном переливании крови уменьшилась на 40%, сократилось время выхаживания деток с желтушкой, да и осложнений стало на порядок меньше.
Лечение также включает нормализацию работы печени за счет введения витаминов группы B, E, C, кокарбоксилазы. Они улучшают процессы метаболизма. Желчегонные препараты помогают бороться со сгущением желчи, а очистительные клизмы и применение угля активированного замедляет абсорбцию билирубина в кишечнике. Проводится общая дезинтоксикационная инфузионная терапия.
Фототерапия — очень эффективный метод в борьбе с желтухой новорожденных
В тяжелых ситуациях (развитие анемии) лечение проводится оперативно, с помощью заменного переливания крови или ее составляющих, например, эритроцитарной массы. При этом учитывается Rh-принадлежность плода.
Можно ли кормить грудью?
Раньше кормление грудью детей при наличии резус-конфликта или гемолитической болезни было под запретом, позднее ребенка к груди разрешили прикладывать только через 2 недели после рождения. Считалось, что противорезусные антитела, содержащиеся в молоке, способны навредить младенцу. Теперь же доказано, что они, попадая в желудочный тракт, подвергаются разрушению под действием соляной кислоты и ферментов, поэтому попасть в кровоток, а, следовательно, и навредить, не могут.
Прогнозы
Сложно сказать, как гемолитические проявления повлияют в дальнейшем на ребенка, все зависит от тяжести развития болезни. В самых неблагоприятных случаях наблюдается последующая задержка в развитии, ДЦП в разных проявлениях. В ситуациях попроще страдает гепатобилиарная система вследствие высокой нагрузки на нее, малыш склонен к аллергиям, особым реакциям на вакцинацию, возможно развитие косоглазия, проблемы со слухом.
Профилактика
Профилактические мероприятия можно разделить на два этапа.
Когда женщина не сенсибилизирована
То есть, ее Rh-отрицательная кровь ранее не встречалась с Rh-положительными антигенами. Такая мамочка должна с трепетом относиться к своей первой беременности, так как у нее самые высокие шансы на благоприятный исход. Ей настоятельно не рекомендуется делать аборты и переливать кровь. В третьем триместре делается несколько раз анализ крови на выявление антител.
Когда женщина сенсибилизирована
В течение первых 24 часов после первых родов и появления на свет Rh-положительного малыша вводится иммуноглобулин, цель которого предотвратить формирование Rh-антител в крови матери. Подобная процедура делается также после:
- внематочной беременности;
- абортов;
- трансфузии Rh-положительной крови;
- специфической диагностики у плода: амниоцентеза, биопсии хориона, кордоцентеза.
Еще один вариант профилактики — специфическая гипосенсибилизация. Суть ее в следующем: лоскут кожи от мужа (Rh +) пересаживается жене (с Rh -) и тогда антитела «переключают» свое внимание на трансплантат, тем самым снижая вероятность гемолиза эритроцитов плода.
Как видим, гемолитическая болезнь несет за собой серьезные последствия. По этой причине женщине с Rh-отрицательной кровью крайне важно помнить о своем резус-статусе и ответственно подходить к вопросам материнства и вынашивания ребенка. Если акушер-гинеколог говорит, что нужно сдать дополнительные анализы, лучше это сделать, чтобы ситуация не вышла из-под контроля. Не менее важно своевременное лечение. Тогда риск развития гемолиза эритроцитов со всеми вытекающими отсюда последствиями будет сведен к минимуму.